Résumé
Le rapport que le Comité Consultatif National d’Éthique français a consacré au vieillissement, en 1998, observait : « L’espérance de vie de l’homme connaît depuis plusieurs décades la phase de croissance la plus rapide de toute l’histoire de toute l’humanité ». La situation de ceux qu’on appelle « les aidants naturels », sur lesquels reposaient autrefois, presque exclusivement, la prise en charge informelle en soins de leurs parents âgés. Les buts de cette présentation sont tout d’abord d’évaluer l’implication des aidants naturels (soins informels par la famille) dans les soins aux personnes très âgées et/ou dépendantes en France, puis d’envisager les difficultés numériques et qualitatives à venir afin de pouvoir au mieux anticiper quelques possibles solutions. Pour atteindre ces buts, les liens de dépendance intergénérationnelle sont rappelés de même que les différences entre âge chronologique et fonctionnel, affections de longue durée et dépendance pour les actes de la vie quotidienne. Le nombre des personnes dépendantes âgées de plus de 75 ans et leurs conditions actuelles de vie démontrent l’importance et l’intensité du travail (encore non reconnu) des aidants naturels, dont le nombre va décroître dans les prochaines décades. En France, le taux de support qui était en 1950 voisin de 45 potentiels aidants naturels pour une personne âgée de plus de 85 ans se réduira en 2050 aux alentours de cinq. Ce changement drastique des rapports entre classes d’âge aura des implications majeures. En effet, il n’est aujourd’hui plus contesté que le maintien à domicile demeure la meilleure réponse au respect de la dignité de la personne. Mais, si le maintien à domicile est la solution la plus économiquement valable, elle paraît bien devoir être aussi de plus en plus difficile à préserver. Parmi les possibles solutions à cet important défi de société, il importe de parfaitement intégrer l’extrême avance en âge dans l’ensemble du parcours de vie individuel, de reconnaître et soutenir le travail des aidants naturels, de maintenir des ressources adéquates en professionnels de santé travaillant dans la communauté, d’ assurer une formation adaptée tant aux aidants naturels qu’aux soignants professionnels et enfin de trouver des systèmes de soins novateurs et financièrement attractifs.
Summary
The 1998 report on Aging by the French National Ethical Advisory Committee stated that: ‘‘ human life expectancy is increasing at its fastest rate in history ’’. Professor Denys Pellerin, one of the rapporteurs, stressed the problems this would pose in coming years. More than 10 years later, these forecasts have been confirmed and new emerging problems call for further reflection. In particular, the place of informal caregivers needs to be reevaluated. This article examines informal caregivers’ involvement in the care of the oldest-old and dependent adults in France, and the implications of the ongoing reduction in their numbers. Intergenerational links are examined, along with differences between chronological and functional age, chronic health impairments and disabilities in daily living. The large number of people over 75 years of age, and their difficult living conditions, underline the importance of informal caregivers. In France, in the 1950s, the oldest-old support ratio (OOSR) between persons aged 50 to 75 years and persons over 85 years was 45 to 1. In 2050 the OOSR is likely to be closer to 5 to 1 ! This trend will have important consequences for home care, which is widely considered to be the best way of preserving human dignity, as underlined by Professor Maurice Tubiana in a 2005 report on ‘‘ Social insertion of the elderly at home ’’. While homecare is the most economic form of care, it also appears to be the most difficult to maintain and develop. Possible solutions include: — Better integration of old age within the human life cycle — Recognizing and supporting informal caregivers’ excellent work — Maintaining adequate numbers of community-based healthcare professionals — Providing caregivers and healthcare professionals with specific training — Developing new and financially attractive care programs
Le rapport que le Comité Consultatif National d’Éthique français a consacré au Vieillissement, en 1998, observait : « L’espérance de vie de l’homme connaît depuis plusieurs décades la phase de croissance la plus rapide de toute l’histoire de toute l’humanité ». Dans la relation qu’il en avait faite à la tribune de l’Académie nationale de médecine, Denys Pellerin (l’un des rédacteurs de ce rapport) soulignait : « Ce fait représente un problème majeur pour les prochaines décennies » [1].
Plus de dix ans ont passé. Effectivement, non seulement les prévisions sont confirmées, mais de plus, au fil du temps, de nouvelles difficultés ont émergé nécessitant une réflexion élargie. Il en est ainsi de la situation de ceux qu’on appelle « les aidants naturels », sur lesquels reposaient autrefois, presque exclusivement, la prise en charge informelle en soins de leurs parents âgés. La confusion existant entre les mots longévité et vieillissement, âge chronologique et santé fonctionnelle, mais aussi entre professionnels de santé et aidants naturels semble mettre en opposition médecine et société, ce qui apparaît totalement incompatible dans une approche holistique de la personne vieillissante ou âgée, souffrante ou en perte d’indépendance.
Fig. 1 Le mot « dépendance » est lui-même fort ambigu puisqu’il peut tout à la fois correspondre à la dépendance intergénérationnelle qui pèse et pèsera de plus en plus sur l’économie d’une nation et à la dépendance aux autres pour la réalisation des actes de la vie quotidienne. Il s’agit alors d’une dépendance individuelle à des aidants naturels (époux, enfants ou proches) et/ou à des professionnels de santé, dont les rôles synergétiques permettent le maintien à domicile. Maintien à domicile qui demeure la meilleure réponse au respect de la dignité de l’adulte âgé [1]. Ainsi, il est plus que nécessaire de conserver un lien étroit entre la médecine et le secteur social pour affronter au mieux l’immense défi lié au vieillissement sans précédent, généralisé et persistant de la population mondiale.
Le taux de dépendance intergénérationnelle
Comment encore confondre « longévité » qui correspond à la durée de vie maximale d’une espèce, dans notre cas l’homme ou plutôt la femme puisque le record mondial de longévité est détenue par Mme Jeanne Louise Calmant décédée le 4 août 1997 à l’âge de 122 ans, 5 mois, 12 jours et « vieillissement » qui est l’action du temps sur les êtres vivants, donc qui relève d’un processus dynamique [2]. D’ailleurs, dans son rapport à l’Académie de Médecine, sur « le maintien de l’insertion sociale des personnes âgées », Maurice Tubiana identifiait fort justement quatre périodes successives de vieillissement : « les jeunes vieux, les vieux, les vraiment vieux et les très vieux » [3]. Pour être exhaustif, il est essentiel de noter l’impact majeur des âges plus précoces de la vie (de l’enfance aux adultes jeunes et vieillissants) dont l’avance en âge est intimement modulée par l’environnement, la culture, l’histoire et les conditions socio-économiques. Ces étapes précoces de vie sont certainement les plus importantes pour rendre compte du vieillissement en santé, du vieillissement sans incapacités fonctionnelles ainsi que de la qualité de la dernière période de vie.
Ce parcours de vie individuel ne doit nullement éclipser l’interdépendance des âges de vie qui est profondément marquée par l’évolution démographique. Ainsi en France, dans les années 2015-2020, le nombre des enfants de 0 à 14,9 ans deviendra inférieur à celui des adultes de plus de 65 ans [4]. Ce bouleversement des groupes d’âge aura pour reflet une profonde altération du classique « taux de dépendance » [5], qui correspond au ratio entre le total du nombre des personnes âgées de 0 à 14,9 ans et de celles de plus de 65 ans sur le nombre de personnes âgées de 15 à 64,9 ans.
En 1950, en France, ce ratio était de 51,7 %. Malgré quelques petites fluctuations, il est resté à peu près stable jusqu’à présent (en 2010, ce ratio est de 53,6 %). Il ne fera que croître dans les prochaines décades, atteignant 67,8 % en 2030 puis 75 % en 2050. Cette considérable accentuation de la charge sociale sur les français en âge de travailler aura d’importantes répercussions sur les classes d’âge « non productives » ou « ayant cessé d’être productives ». Comme cette dernière sera de plus en plus nombreuse et certainement en moins bonne santé ces prochaines décades, c’est théoriquement elle qui subira les plus drastiques conséquences.
La dépendance physique dans la vie quotidienne des plus âgés des français
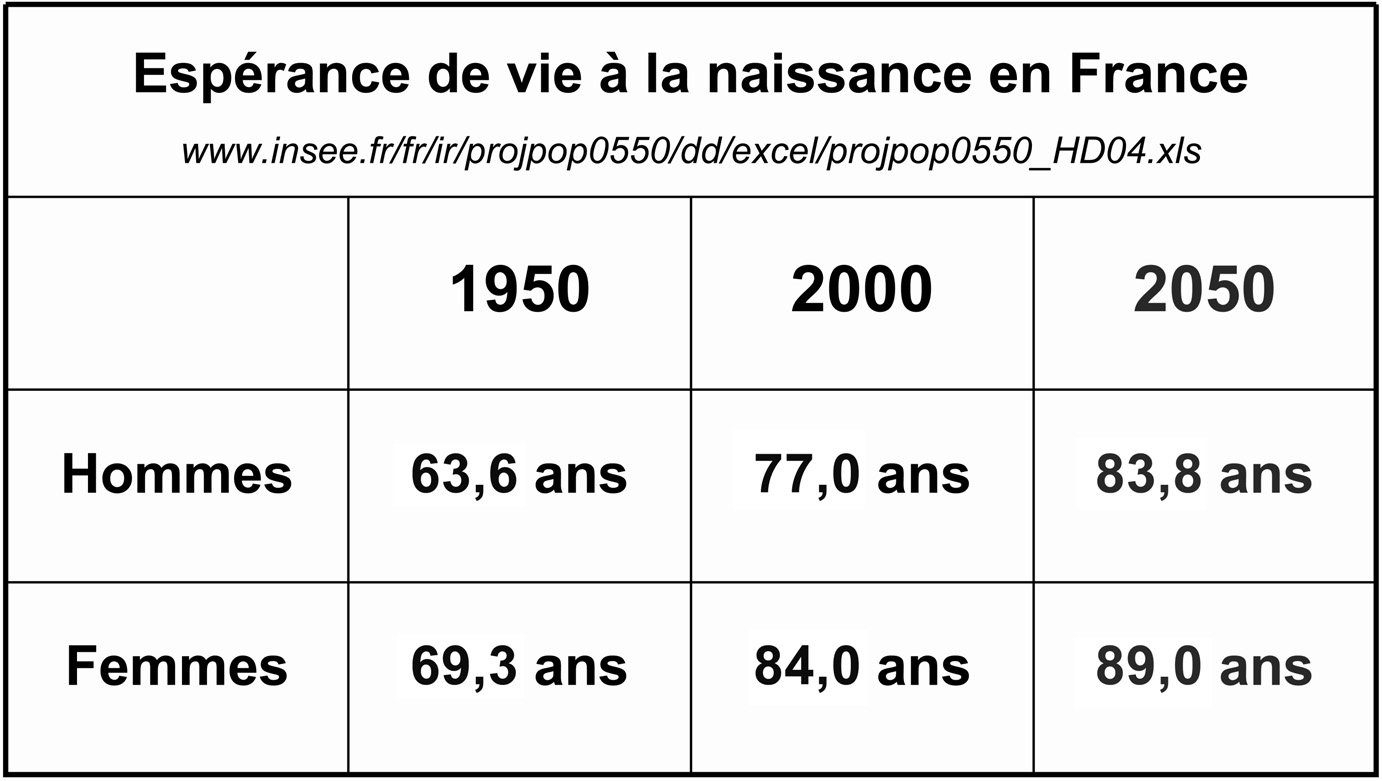
Les trente affections de longue durée (ALD) identifiées par la Caisse Nationale d’Assurance Maladie des Travailleurs Salariés (CNAMTS) concernent toute la population française, mais particulièrement le groupe d’âge le plus avancé. Parmi ces maladies, les affections cardio-vasculaires qui représentent à elles seules plus du tiers des ALD, peuvent à la fois provoquer des événements vitaux mais aussi de plus en plus souvent grâce aux progrès médicaux, faciliter l’émergence d’incapacités fonctionnelles, autrement dit de la dépendance chez les survivants [6]. De même, les malades diabétiques dont la survie s’est considérablement allongée, présentent fréquemment des perturbations fonctionnelles pour l’accomplissement des gestes de la vie domestique. Pourtant ce sont les maladies « gériatriques » tels que les syndromes démentiels, les anomalies de la locomotion et de la sensorialité qui sont les plus grandes pourvoyeuses d’incapacités dans la vie quotidienne des aînés. Ces conséquences sont bien mises en évidence par les calculs de l’espérance de vie en bonne santé fonctionnelle ou sans incapacité. Ainsi, en 2007, en France une femme de 65 ans avait une espérance de vie de 22 ans, mais une espérance de vie sans incapacité de seulement 9,9 années. Autrement formulé, une française de 65 ans ne peut en moyenne espérer vivre que 45 % en bonne santé fonctionnelle ; pendant les autres 55 % de son temps de vie, elle aura besoin d’aide pour accomplir ses actes instrumentaux ou basiques de la vie quotidienne Pour l’homme de 65 ans les données respectives étaient de 17,6 ans et 9,4 ans, soit un ratio d’espérance de vie en bonne santé sur espérance de vie avec incapacité de 53 % [7]. Ces données mises en perspective d’une survie féminine prédominante expliquent l’excès marqué de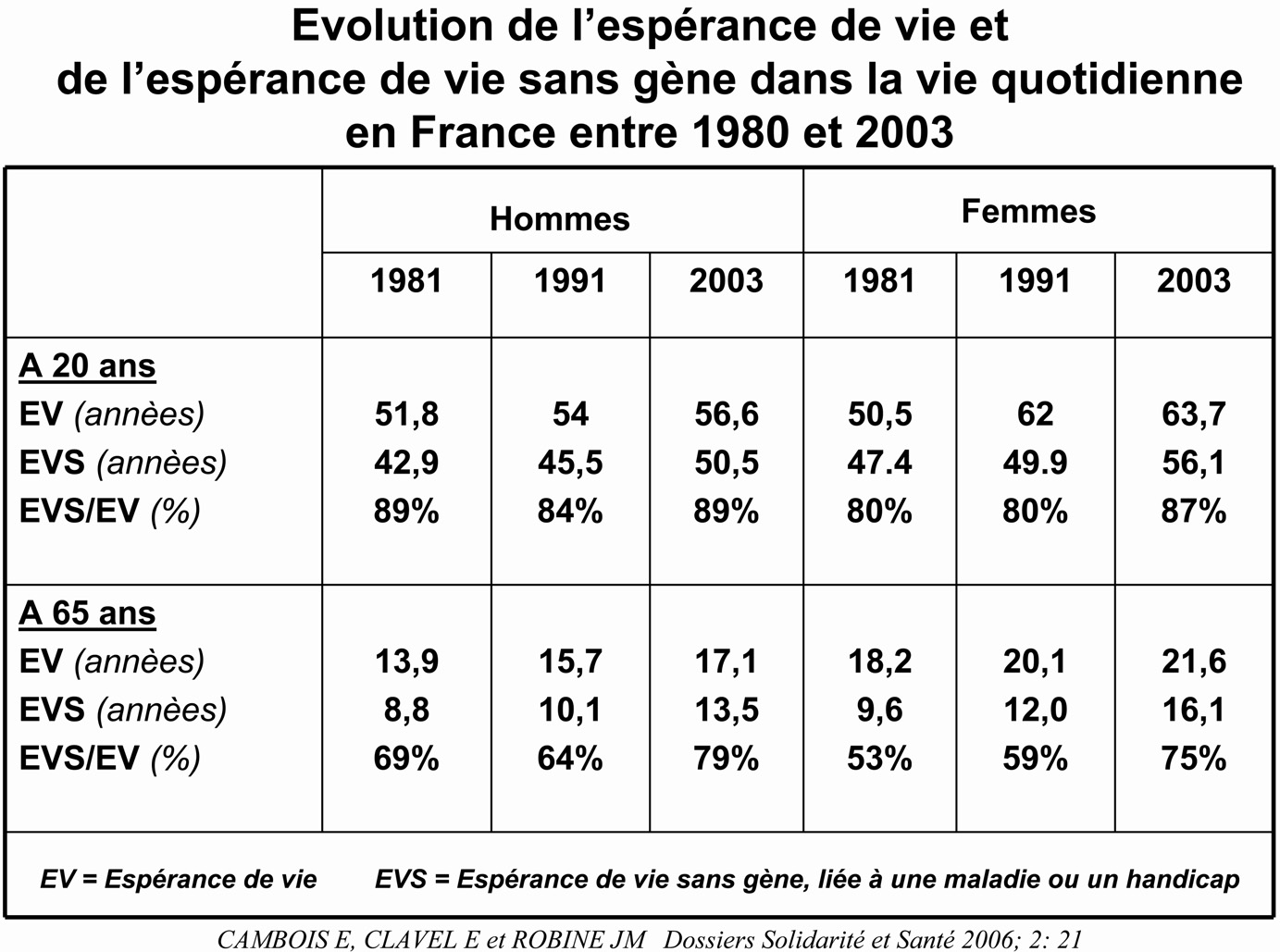 femmes en état de dépendance fonctionnelle par rapport aux hommes ; à noter également que les femmes entrent en incapacité à un âge plus avancé que les hommes [8]. A l’horizon 2040, le nombre de personnes dépendantes en France variera de 1 à 1,5 millions. L’estimation la plus vraisemblable est de 1,2 millions, ce qui correspond à une augmentation de 43 % des personnes par rapport à l’année 2000. Dans ce cadre, il faut mentionner l’impact majeur de la maladie d’Alzheimer qui en France en 2008 touchait huit cent-mille personnes, dont les deux-tiers étaient âgées de plus de 80 ans avec une incidence annuelle estimée à deux cent-mille cas [9]. Actuellement, il est estimé que 80 % des malades souffrant d’Alzheimer vivent à domicile grâce à des aidants familiaux dans 90 % des cas qui assurent des soins de base dont la durée moyenne atteint 6,5 ans.
femmes en état de dépendance fonctionnelle par rapport aux hommes ; à noter également que les femmes entrent en incapacité à un âge plus avancé que les hommes [8]. A l’horizon 2040, le nombre de personnes dépendantes en France variera de 1 à 1,5 millions. L’estimation la plus vraisemblable est de 1,2 millions, ce qui correspond à une augmentation de 43 % des personnes par rapport à l’année 2000. Dans ce cadre, il faut mentionner l’impact majeur de la maladie d’Alzheimer qui en France en 2008 touchait huit cent-mille personnes, dont les deux-tiers étaient âgées de plus de 80 ans avec une incidence annuelle estimée à deux cent-mille cas [9]. Actuellement, il est estimé que 80 % des malades souffrant d’Alzheimer vivent à domicile grâce à des aidants familiaux dans 90 % des cas qui assurent des soins de base dont la durée moyenne atteint 6,5 ans.
Rôles clés des réseaux de soins des aidants
En 2004, en France, il était estimé que 90 % des personnes de plus de 75 ans dont 64 % des personnes de plus de 90 ans vivaient à domicile [10]. Ce maintien à domicile dépend dans bien des cas de l’intervention d’aidants naturels (époux, enfants, membres de la famille ou amis très proches) qui constituent le réseau de soins non professionnel, ou autrement dit « informel » dont le rôle est essentiel comme bien démontré dans une étude faite il y a quelques années en Alsace ; un questionnaire postal sur les conditions de vie à domicile a été adressé à un échantillon aléatoire de dix mille des quatre vingt-mille personnes âgées de plus de 75 ans vivant dans cette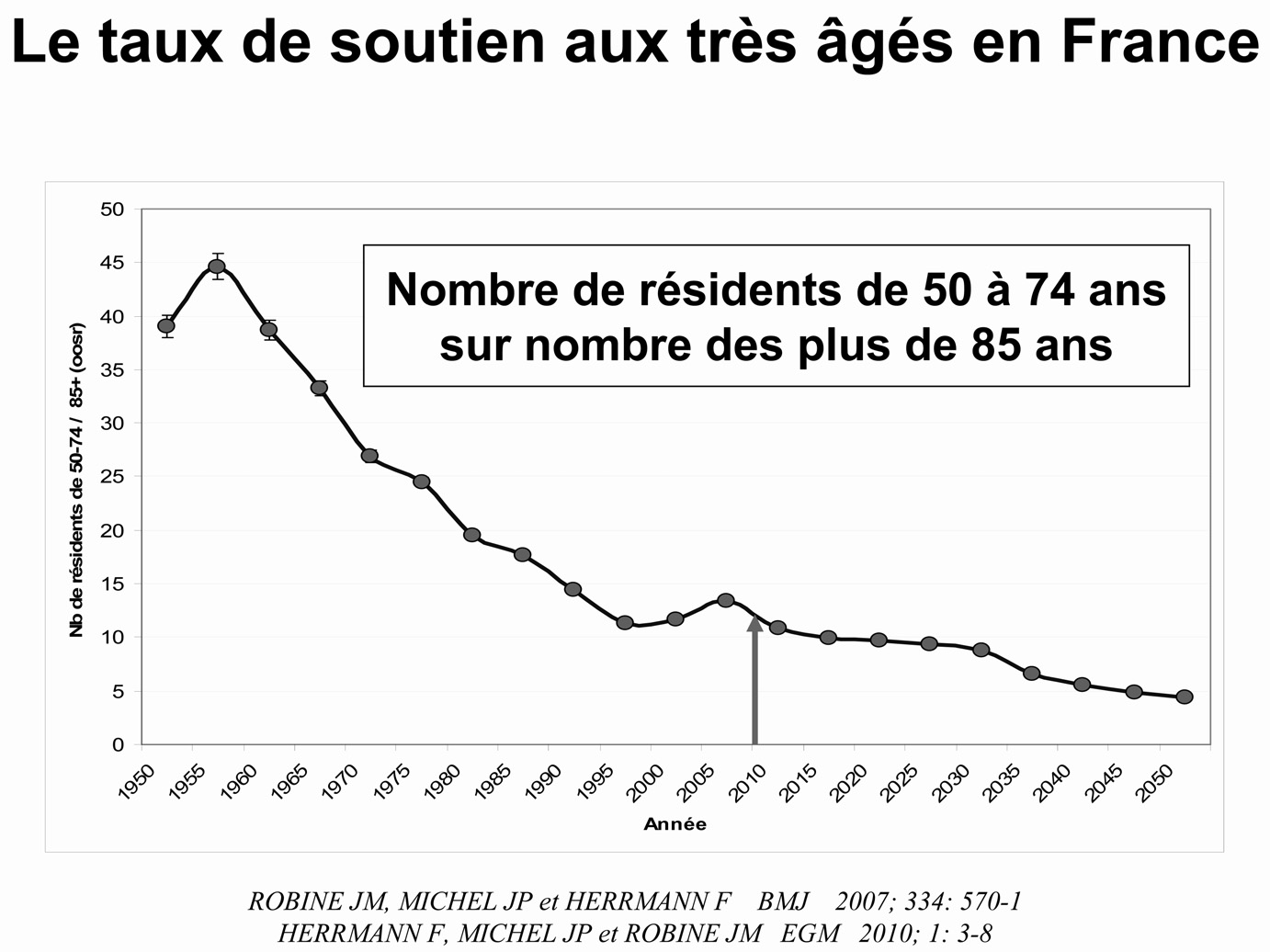 région dans les années 1996-97 [11]. Les deux tiers des personnes interrogées (exactement 68 %) affirmaient être indépendants, alors que les autres bénéficiaient d’aide pour les actes de la vie quotidienne (2 % vivaient confinés entre le lit et le fauteuil, 6 % étaient dépendants pour au moins deux activités de base de la vie quotidienne et 24 % vivaient confinés à la maison). Le maintien à domicile de ces personnes nécessitant de l’aide pour les actes de la vie quotidienne était possible car la majorité (82 %) vivait en famille, avec un époux ou des enfants, tout en bénéficiant systématiquement dans les cas de dépendance sévère de soins par des professionnels de santé. Mais dans tous les cas, l’implication des aidants naturels apparaissait essentielle et au moins six à sept fois plus importante que l’intervention des soignants professionnels [11]. En France, les aidants naturels, le plus souvent âgés entre 50 et 79 ans, sont essentiellement le conjoint (l’épouse dans deux tiers des cas) et l’un des enfants, généralement une des filles (un tiers des cas) [3].
région dans les années 1996-97 [11]. Les deux tiers des personnes interrogées (exactement 68 %) affirmaient être indépendants, alors que les autres bénéficiaient d’aide pour les actes de la vie quotidienne (2 % vivaient confinés entre le lit et le fauteuil, 6 % étaient dépendants pour au moins deux activités de base de la vie quotidienne et 24 % vivaient confinés à la maison). Le maintien à domicile de ces personnes nécessitant de l’aide pour les actes de la vie quotidienne était possible car la majorité (82 %) vivait en famille, avec un époux ou des enfants, tout en bénéficiant systématiquement dans les cas de dépendance sévère de soins par des professionnels de santé. Mais dans tous les cas, l’implication des aidants naturels apparaissait essentielle et au moins six à sept fois plus importante que l’intervention des soignants professionnels [11]. En France, les aidants naturels, le plus souvent âgés entre 50 et 79 ans, sont essentiellement le conjoint (l’épouse dans deux tiers des cas) et l’un des enfants, généralement une des filles (un tiers des cas) [3].
Le fait que les personnes âgées de 50 à 74 ans, actifs ou retraités (appartenant à la génération ‘‘ sandwich ’’) contribuent aux soins à long terme des très vieux explique le développement d’un nouvel indicateur: le taux de support au très vieux (ou Oldest Old Support Ratio ou OOSR) [12]. Cet indicateur correspond au rapport entre les personnes âgées de 50 à 75 ans donc potentiellement « aidants naturels » sur le nombre de personnes âgées de plus de 85 ans, potentiellement bénéficiaires d’aide au maintien à domicile. En France ce ratio était de 45 pour 1 en 1950. Il n’est plus que de 12 pour 1 en 2010 et il devrait s’abaisser à moins de 5 pour 1 en 2050 [13], posant l’immense problème de savoir qui interviendra à la place des aidants naturels pour le maintien à domicile des personnes dépendantes dans les prochaines décades. À noter que l’effondrement de ce taux de support aux très âgés est encore plus important dans des continents comme l’Asie ou l’Amérique Latine, ce qui ne manquera pas d’entraîner des bouleversements majeurs dans des systèmes de soins essentiellement basés sur la solidarité familiale [13].
La nécessité d’une complémentarité d’action entre médecine et social
Comme parfaitement énoncé par Denys Pellerin « le maintien à domicile demeure la meilleure réponse au respect de la dignité de la personne » [1]. Or ce maintien à domicile ne peut s’envisager qu’en considérant la personne âgée comme un adulte âgé responsable, ayant suffisamment de ressources personnelles liées à sa culture, son éducation, son statut socio-économique [14] pour assumer les inévitables obstacles que représentent la solitude, l’isolement, les déficits fonctionnels et aussi les événements de vie à l’origine de crises psycho-sociales. Dans de tels contextes, comme démontré ci-dessus, les aidants naturels ont un rôle essentiel mais la personne clé reste le médecin de ville qui assume le suivi médical à long terme des personnes vieillissantes et âgées. C’est lui et les autres professionnels de santé qui seuls pourront assumer le repérage des personnes d’autant plus vulnérables qu’elles sont plus isolées, privées de toute solidarité familiale [15]. Cette complémentarité d’action est parfois mise en défaut par le manque d’anticipation des professionnels, mais aussi certainement par le non suivi des recommandations professionnelles par les personnes âgées et/ou leurs aidants naturels. Il en résulte des admissions hospitalières à répétition et souvent inappropriées car le motif médical apparent de ce recours au système institutionnel de soins formels est banal et ne fait que cacher les vrais motifs que sont la sévérité de la dépendance fonctionnelle du malade âgé, la lourdeur de la prise en soins quotidienne et l’épuisement des aidants naturels [16].
Or ces admissions hospitalières inappropriées entraînent une rupture de vie de la personne dépendante, altèrent la qualité de la dernière période de vie, provoquent des séjours hospitaliers inadéquates et aboutissent souvent à des solutions institutionnelles inappropriées et fort coûteuses [17]. Les conséquences néfastes ne sont pas uniquement individuelles, elles contribuent aussi grandement aux dépenses de santé. Pour éviter ou réduire des événements aussi délétères, il importe de bien être conscient de l’impact négatif qu’ont des soins pluriquotidiens à un malade âgé (qui s’aggrave au fil des années, qui a des troubles du comportement, dont la communication s’altère) sur la santé physique et mentale des aidants naturels. D’où la nécessité d’une étroite collaboration dans l’action entre professionnels de santé et aidants naturels pour la mise en place d’un système de soins domiciliaires viable au long court. Ceci implique la reconnaissance du travail accompli par l’aidant, des informations sur la maladie de la personne dépendante, des conseils sur le savoir faire et savoir être, des périodes de repos et des aides ou incitatifs personnalisés [18, 19]. Ce lien étroit entre le purement médical, le fonctionnel, le social et l’environne- mental ainsi qu’une communication claire et compréhensible sont à hautement valoriser, pour favoriser la poursuite de soins communautaires de qualité, tout à fait indispensables tant pour le bien être des personnes âgées dépendantes, que pour les aidants naturels. Ne pas mentionner l’impact positif de tous ces efforts sur l’économie de santé de la société serait un oubli grave.
CONCLUSION
Dans le contexte du bouleversement attendu des classes d’âge de la population française, il importe d’anticiper les besoins d’une génération croissante de personnes très âgées, dépendantes pour les actes de la vie quotidienne. Le maintien à domicile doit être privilégié car il contribue au maintien de la dignité de la personne tout en correspondant à la meilleure solution socio-économique pour la nation. Or, les limites de ce maintien à domicile sont nombreuses dans une société individualiste et de plus en plus technologique. L’importance des aidants naturels est à affirmer avec force. La reconnaissance officielle de leur travail ainsi qu’un soutien personnalisé sont indispensables à court terme, surtout que comme démontré par le calcul du taux de support aux très âgés, leur nombre sera considérablement réduit dans les prochaines décades. Privilégier le rôle des aidants ne signifie nullement que la complémentarité d’action avec les professionnels de santé travaillant dans la communauté ne doit pas être considérablement renforcée. Pour cela, des formations pratiques et structurées pour les uns et pour les autres favoriseraient grandement la compréhension des problèmes, amélioreraient l’ergonomie des soins ainsi que la communication. C’est ainsi que des systèmes novateurs de soins émergeront pour maintenir le plus longtemps possible la personne très âgée et dépendante dans son milieu naturel de vie. Dans toutes ces actions, le rôle du médecin praticien, bien formé en médecine de premier recours et en médecine gériatrique redevient essentiel.
La valorisation de ces activités médicales, anticipatrices et coordinatrices est indispensable pour favoriser la continuité des soins communautaires et retarder autant que faire se peut l’entrée des personnes âgées dépendantes dans le système de santé institutionnel. Le tout est de bien planifier et coordonner ces actions pour leur donner du sens.
BIBLIOGRAPHIE [1] Pellerin D. — Le nouvel aspect de l’âge. Amiens: Association pour la Promotion de l’Enseignement de l’Éthique Médicale (APEEM) 2007.
[2] Robine J., Vaupel J.W. — [Supercentenarians: slower ageing individuals or senile elderly?] Exp.
Gerontol ., 2001, 36 , 915-30.
[3] Tubiana M. — Le maintien de l’insertion sociale des personnes âgées:
Académie Nationale
Médecine , 2005.
[4] Un H. — World Population Prospects: the 2004 revision available. In: http://esaunorg/unpp/ indexasp?panel=2, 2004.
[5] OCDE — Taux de dépendance. In: http://www.oecd.org/dataoecd/ 4/27/38148831.pdf.
[6] Weir R.A., McMurray J.J., Velazquez E.J. — [Epidemiology of heart failure and left ventricular systolic dysfunction after acute myocardial infarction: prevalence, clinical characteristics, and prognostic importance]. Am. J. Cardiol ., 2006, 97 , 13F-25F.
[7] INSEE. Espérance de vie en santé. In: http://wwwinseefr/fr/themes/tableauasp?reg_id =98&ref_id=CMPECF02228, 2009.
[8] Duee M.R., Rebillard C. — Données sociales. Santé protection sociale, 2006 , 613-9.
[9] Fédération hospitalière de France — Centre d’évaluation et de bilan gérontologique. In:
http://etablissementsfhffr/annuaire/hopital-fichephp?id_struct=1012. Feurs.
[10] Palach J. — Vieillissement et solidarité, Paris, IGAS , 2003.
[11] Imbert F., Lang P.O., Meyer N., Heitz D., Berthel M., Kuntzmann F. — [Home living conditions in Alsace of the disabled elderly aged 75 years and more]. Rev. Epidemiol. Sante Publique , 2005, 53 , 153-65.
[12] Robine J.M., Michel J.P., Herrmann F.R. — [Who will care for the oldest people in our ageing society ?] B.M.J., 2007, 334 , 570-1.
[13] Herrmann F., Michel J.P., Robine J.M. — [Worldwide decline in the oldest old support ratio].
European Geriatr. Med ., 2010, 1 , 3-8.
[14] Grimley-Evans J. — [Personal communication].
J. Royal Coll. Phys ., 1997, 37 , 674-84.
[15] Pellerin D., Hamard H. — Prise en charge de l’état sanitaire des personnes âgées. Les leçons de la canicule. Académie Nationale de Médecine , 2003.
[16] Andrieu S., Reynish E., Nourhashemi F. et al. — [Predictive factors of acute hospitalization in 134 patients with Alzheimer’s disease: a one year prospective study ]. Int. J. Geriatr. Psychiatry , 2002, 17 , 422-6.
[17] Lang P., Zekry D., Michel J.P., Dramé M., Novella J.L., Jolly D. et coll. — [Early markers of prolonged hospital stay in demented inpatients].
J. Nutrition Health Aging 2010, 14 , 141-7.
[18] Thomas P., Lalloue F., Preux P.M. et al. — [Dementia patients caregivers quality of life: the
PIXEL study.
Int. J. Geriatr. Psychiatry , 2006 , 21 , 50-6].
[19] Georges J., Jansen S., Jackson J., Meyrieux A., Sadowska A., Selmes M. — [Alzheimer’s disease in real life-the dementia carer’s survey. Int. J. Geriatr. Psychiatry, 2008, 23 , 546-51].
DISCUSSION
M. Denys PELLERIN
Les aidants naturels de premier niveau (enfants et le plus souvent la fille) vont vieillir eux aussi, et certains d’entre eux vont peut-être devenir plus dépendants que leurs parents dont ils étaient jusqu’alors le soutien essentiel. Quels indicateurs sur cette situation vous permettent-ils dès maintenant de vous projeter vers une situation de crise qui se profile ?
La création du « taux de soutien aux très âgés », dont j’ai parlé pendant mon exposé, atteste que votre préoccupation correspond bien à la mienne. Il est évident que ce taux estime les futures difficultés que notre société devra affronter, sans considération de l’état de santé des diverses générations. Actuellement, il est fréquent que les enfants soient plus malades et/ou plus fonctionnellement détériorés que leurs parents. Ces cas paraîtront plus fréquents, simplement du fait de la réduction du nombre des enfants et donc des aidants naturels, surtout que les conditions de vie seront peut-être plus dures et moins saines que celles connues par les plus anciens.
M. Claude-Henri CHOUARD
Avez-vous la notion chiffrée de l’idée reçue selon laquelle le conjoint bien portant, qui prend en charge son époux (épouse) voit son espérance de vie brusquement diminuer ?
Cette notion semble évidente, mais je ne connais pas de données chiffrées permettant de l’affirmer.
M. Louis HOLLENDER
L’hospitalisation à domicile dont vous venez de parler est en Alsace en plein développement et exige grosso modo la présence de trois personnes par vingt-quatre heures. En complément certaines maisons de retraite acceptent de plus en plus de prendre en hospitalisation de jour certaines situations particulières ou complexes. Mais le vrai problème est posé par le manque croissant de personnes bien formées et suffisamment disponibles pour assurer les trois fois huit. Quelle solution avez-vous trouvé en Suisse, pour accroître l’éducation des personnes susceptibles de s’intéresser à ce soutien difficile et souvent pénible de l’aide au maintien au domicile ?
Je viens de parler du maintien à domicile des malades dépendants en Alsace en 1996 et 1997. Je n’ai fait qu’effleurer l’hospitalisation à domicile qui s’adresse à des malades en phase aiguë ou en situation clinique complexe. Dans les deux cas, le rôle conjoint des professionnels de santé et des aidants naturels est d’une immense importance. En Suisse et plus précisément à Genève, les professionnels de santé bénéficient de formation spécialisée, parfaitement structurée et fortement recommandée. Mais, les seules formations adaptées aux aidants naturels sont assurées soit par la Croix Rouge, soit par les Associations de malades (maladie d’Alzheimer, maladie de Parkinson, association des malvoyants et …). Comme vous le soulignez fort bien, dans les prochaines années, les professionnels de santé formés aux soins aux personnes âgées vont manquer et la multiplication de formations de qualité apparaît indispensable à court terme. De même, la formation des aidants naturels devrait devenir une priorité des autorités sanitaires.
M. Pierre VAYRE
La grande pratique gériatrique de l’auteur lui permet de dresser un tableau inquiétant de la situation à court terme, compte tenu de l’augmentation rapide des sujets âgés par rapport aux gens plus jeunes susceptibles de les aider. Il y a un problème fondamental : il faut aimer les personnes âgées pour les comprendre et savoir s’en occuper. Mais il faut aussi d’énormes moyens matériels et financiers, faute de quoi l’échec est assuré. Comment pensez-vous obtenir des sujets jeunes l’aide nécessaire aux personnes âgées ?
Aimer les personnes âgées est la meilleure façon pour leur assurer des soins de qualité.
Amour, respect, motivation sont essentiels, mais les exigences financières et matérielles sont aussi fort importantes. Cependant il faut bien préciser que ce n’est pas le fait de vieillir qui coûte cher, mais le fait de mourir et cela quelque soit l’âge du décès. Mais comme heureusement, les décès sont de plus en plus concentrés après l’âge de 75 ans pour les hommes et 85 ans pour les femmes, il semblerait que les soins aux personnes âgées coûtent très cher, ce qui est vrai, mais moins que les politiciens n’osent l’affirmer. Obtenir l’aide et le support des jeunes pour les soins aux très âgés devrait être une priorité. Mais, elle n’est pas facile à obtenir, car elle intègre des aspects culturels, philosophiques mais aussi des considérations sociétales, économiques et morales. Donc bien malheureusement, je n’ai pas de solution magique à proposer.
M. Jena-Roger LE GALL
Comment aider les « aidants naturels » en dehors de l’hospitalisation brève ?
Plusieurs possibilités existent dans ce cadre : — la première et la plus importante et la moins coûteuse est simplement de reconnaître l’important rôle des aidants naturels. — Il serait aussi possible de leur apporter plus d’informations sur la maladie dont souffre la personne qu’ils ont en soin, de leur assurer une formation appropriée aux soins à dispenser et enfin de leur apporter un soutien psychologique. — Des aides techniques et technologiques sont aussi envisageables : adaptation ergonomique du lieu de soins, facilitation technique de la mobilisation du malade, introduction d’appareils robotisés pour les tâches répétitives… — Financièrement il serait possible d’envisager une réduction des impôts des aidants naturels et/ou de leur proposer une assurance dépendance à des conditions favorables. Mais, ces possibles aides dépendent avant tout de la reconnaissance même, du travail colossal fait par les aidants naturels et de leur impact financier non négligeable pour la société.
M. Pierre GODEAU
Vous avez choisi les fourchettes 50-74 ans pour évaluer la proportion des aidants naturels vers les dépendants. Ne conviendrait-il pas d’élever la partie supérieure de la fourchette ?
76-77 voire plus puisque l’accroissement de la durée de vie en bonne santé laisse envisager en parallèle une élévation de l’âge potentiel des aidants ?
Vous avez raison de souligner que cette limitation en âge est quelque peu arbitraire. Elle est basée sur l’âge approximatif des aidants naturels en France. Compte tenu de la qualité actuelle du vieillissement, il serait possible d’élargir la tranche d’âge des aidants naturels servant à calculer le « taux de soutien aux très âgés », cependant cela changerait relativement peu les résultats que je vous ai montrés. D’ailleurs, des données françaises sont moins alarmantes que celles de continents tels que l’Afrique ou l’Asie dont les systèmes de soins sont toujours basés sur un modèle familial.
M. Roger NORDMANN
L’une des raisons, qui conduit fréquemment à conseiller à une personne âgée vivant seule à son domicile de le quitter, est la crainte qu’elle ne puisse faire appel à des secours en cas de malaise. Ne devrait-on donc pas préconiser aux industriels le développement d’un appareillage peu onéreux équipé d’une large touche d’accès facile pour une personne âgée (souvent mal voyante) lui permettant de déclencher une série de numéros d’appels se branchant automatiquement l’un à la suite de l’autre jusqu’à obtention d’une réponse ? Cet appareillage ne saurait remplacer une surveillance télé-médicale par caméras, mais pourrait peut-être être une première étape de faible coût favorisant le maintien à domicile ?
L’apport de la haute technologie correspond à la tendance actuelle du maintien à domicile dans les pays les plus industrialisés. Le Japon est le pays qui fait le plus appel à cette approche. La France comme la Suisse proposent des apports technologiques fort intéressants, mais encore peu développés du fait de la difficulté de trouver une parfaite interface entre le consommateur malade et les appareils de haute technologie. Mais, il est certain que les prochaines générations bénéficieront plus de cet apport que la génération vieillie d’aujourd’hui qui a été moins exposée aux progrès technologiques.
M. Jean-Daniel PICARD
Le centre de gériatrie que vous dirigez reçoit-il des patients français et les frais sont-ils remboursés par l’Assurance maladie ?
Les établissements suisses de soins publics de courte ou longue durée n’ont pas de convention avec la sécurité sociale française, sauf pour les urgences médicales et certains cas complexes survenant aux frontaliers français. Par contre, les établissements privés peuvent accueillir tous les malades. Leur prix est bien expliqué par la qualité des prestations proposées.
M. Bernard LECHEVALIER
Vous avez brossé un tableau de la prise en charge des personnes âgées et très âgées, basé surtout sur des données numériques et sociologiques. Ne pensez-vous pas qu’il faudrait envisager en plus la qualité de vie de ces personnes ? Les associations, clubs du troisième âge, universités des seniors ne peuvent-elles avoir un rôle bénéfique dans l’utilisation des capacités restantes ?
L’immense problème est la définition même de la « qualité de vie ». Dans les années 90, la qualité de vie était considérée comme l’aspect multidimensionnel de la vie quotidienne intégrant les composantes physique, psychologique, émotionnelle, cognitive et sociale et contribuant au bien être ou plutôt à la sensation de bon fonctionnement. A la suite de l’OMS, il apparaît que la qualité de vie doit être plus considérée comme la perception de sa propre vie dans son propre contexte social et ses propres valeurs, donc dépendante de la propre place de chaque personne dans la société, de ses rôles dans cette société, mais aussi de ses propres objectifs de vie, espoirs et attentes. Personnellement je favorise cette définition et par conséquent, je pense qu’il est fort difficile de parler de manière générale de « qualité de vie ». Par contre les capacités restantes de chacun d’entre nous doivent être utilisées et mises à profit de façon individuelle ou collective pour amplifier la sensation de « bien être » indispensable à tous les âges de la vie.
Bull. Acad. Natle Méd., 2010, 194, nos 4 et 5, 793-804, séance du 4 mai 2010