Résumé
La population carcérale est fortement concernée par les problèmes d’addiction. La consommation de substances addictives est largement répandue constituant un problème de santé publique manifeste pour la santé des détenus mais également un handicap en vue de leur réinsertion sociale. Les ressources humaines consacrées à la lutte contre les addictions en milieu carcéral apparaissent souvent dérisoires et ne sont pas à la hauteur de l’enjeu. Matériel et méthodes. Nous avons réalisé une étude pilote transversale auprès des nouveaux entrants d’une maison d’arrêt française. L’objectif principal est d’évaluer la prévalence des consommations de substances psychoactives parmi les détenus entrants en maison d’arrêt dans le but de les orienter vers une prise en charge adaptée. Résultats. Les consommateurs quotidiens sont 81 % pour le tabac, 29 % pour l’alcool, 23 % pour le cannabis, 14 % pour les opiacés, et 13 % pour les médicaments. La polyconsommation concerne 84 % des détenus. Les interventions brèves pourraient concerner les consommateurs de tabac (92 %), d’alcool (25 %), de cannabis (65 %), de cocaïne (67 %) ou d’opiacés (56 %). Discussion. Les résultats de ce travail pilote, nous encouragent à repérer systématiquement les consommations des détenus pour proposer une prise en charge optimale en vue de leur réinsertion. Dans un contexte d’offre de soins addictiologiques limitée en milieu carcéral, les interventions brèves peuvent être une option complémentaire qui doit être adaptée aux spécificités de cette population. L’articulation avec le système de santé ambulatoire lors de la sortie est un enjeu nécessaire à la concrétisation de ces démarches initiées en détention.
Summary
Consumption of psychoactive substances is widespread among prison detainees. This represents not only a public health problem but also a barrier to rehabilitation. Too few resources are devoted to this issue in France. We conducted a pilot study of psychoactive substance use among new prison entrants, in order to guide their therapeutic management. Tobacco, alcohol, cannabis, opiates and medicinal drugs were used daily by respectively 81 %, 29 %, 23 % 14 % and 13 % of study participants. Brief interventions targeted users of tobacco (92 %), alcohol (25 %), cannabis (65 %), cocaine (67 %) and opiates (56 %)? These results encourage us to systematically identify substance use among new detainees in order to offer optimal support aimed and to facilitate their rehabilitation. Given the lack of specialized care, brief interventions may be an interesting option but they must be adapted to the specificities of this population.
INTRODUCTION
La santé des prisonniers est une préoccupation de santé publique [1]. La population carcérale est particulièrement concernée par les pathologies mentales [2] et notamment par les addictions [3-7]. Les détenus français n’échappent pas à ce constat. On estime que la population carcérale compte : 6 % de schizophrénies, 24 % de troubles dépressifs majeurs, 18 % de syndromes anxieux généralisés et près de 15 % de dépendances aux drogues [8]. La création en 1986 des services médico-psychologiques régionaux (SMPR) au sein des maisons d’arrêt avait pour objectif d’amé- liorer la prise en charge psychologique et psychiatrique des détenus. Les pratiques addictives sont associées au risque de passage à l’acte suicidaire [9], dont la prévention est une préoccupation récurrente de l’administration pénitentiaire.
Plusieurs études se sont intéressées à la consommation des détenus en produits illicites [4, 5]. L’alcool est souvent le grand oublié, banalisée face aux autres consommations [10]. La prévalence de l’alcoolodépendance parmi les personnes entrant en détention reste mal connue ce qui rend sa prise en charge aléatoire [11].
L’alcool est pourtant souvent associé à la violence. Même si les relations entre alcool et violence sont complexes [12, 13], c’est un des principaux déterminants de la violence [14-20] au même titre que la toxicomanie [21].
La consommation de substances addictives constitue un problème de santé mais également un handicap en vue de la réinsertion des détenus. L’offre de soins en détention est donc confrontée à un véritable enjeu sanitaire et socio-judiciaire.
Pendant la durée de l’incarcération, les SMPR assurent la prise en charge des pathologies psychiatriques des détenus parmi lesquelles les addictions. Les Unités de Consultations et de Soins Ambulatoires (UCSA) assurent quant à elles les soins somatiques au travers desquels elles sont confrontées aux consommations de substances psychoactives. Les SMPR comme les UCSA sont des structures hospitalières implantées au sein des établissements de détention. Les SMPR dépendent d’un établissement de santé spécialisé en santé mentale et leurs équipes sont composées de médecins psychiatres, de psychologues, d’infirmiers. Les UCSA dépendent d’un établissement de santé et dispensent les soins somatiques aux détenus au sein de l’établissement pénitenciers pendant la durée de l’incarcération. Si les SMPR et les UCSA n’ont pas pour mission d’assurer le suivi des patients après leur sortie, ils doivent organiser la sortie avec les structures de soins extérieures pour assurer la continuité des soins.
L’offre de soins en addictologie en milieu carcéral est souvent jugée insuffisante par rapport aux besoins de cette population [22, 23] et disparate notamment concernant la pratique du repérage systématique des entrants présentant une conduite addictives [24]. Plusieurs réformes se sont succédées afin de tenter d’améliorer la prise en charge sanitaire des détenus concernant leur consommation de substances psychoactives. Elles insistaient notamment sur le repérage systématique des situations d’abus et de dépendance, la prise en charge adaptée, et la préparation de la sortie. En 2007, la création des centres de soins, d’accompagnement et de prévention en addictologie (CSAPA) a notamment permis d’améliorer la transition avec le milieu extérieur lors de la sortie. Ces structures ambulatoires spécialisées trouvent toute leur place à l’issue de l’incarcération pour assurer l’accompagnement des patients par des équipes pluridisciplinaires composée de médecins, d’infirmiers, de psychologues, d’éducateurs spécialisés, ou d’assistantes sociales.
Malgré ces avancées, les besoins sont tels que l’offre de soins spécialisés reste insuffisante. Au sein de notre UCSA, nous avons ainsi mis en place un repérage systématique des principales addictions à l’aide d’un questionnaire (annexe no 1) développé par l’Organisation Mondiale de la Santé (OMS). En fonction des caractéristiques de leur consommation, les patients peuvent ne relever d’aucune prise en charge, d’une intervention brève ou d’une prise en charge addictologique spécialisée.
La prise en charge spécialisée concerne les patients dépendants et nécessite une prise en charge prolongée associant traitements médicamenteux et prise en charge psychologique. L’intervention brève concerne, quant à elle, les consommateurs excessifs et s’appuie sur une technique d’entretien motivationnel. L’objectif est d’amener le patient à faire le lien entre sa consommation de substances et les conséquences pour la personne (contraintes judiciaires, familiales, économiques, sociales, de santé, etc.). Il est ainsi amené à s’interroger sur les bénéfices qu’il pourrait tirer d’une réduction de sa consommation et le désavantage du statu quo.
L’utilisation du questionnaire ASSIST est donc utile afin d’identifier les consommateurs excessifs pouvant relever d’une intervention brève, des consommateurs dépendants relevant d’une prise en charge addictologique spécialisée.
MATÉRIEL ET MÉTHODES
Nous avons réalisé une étude pilote transversale auprès des nouveaux entrants d’une maison d’arrêt française. L’objectif principal est d’évaluer la prévalence des consommations de substances psychoactives parmi les détenus entrants en maison d’arrêt. Les objectifs secondaires sont de catégoriser les consommateurs en fonction du type d’intervention dont ils relèvent : pas d’intervention, intervention brève et traitement plus intensif.
Les consommations ont été évaluées au travers du questionnaire Alcohol, Smoking and Substance Involvement Screening Test (ASSIST). Ce questionnaire est validé en langue française et diffusé par l’OMS [25]. Les réponses aux questions permettent de calculer un score pour chacune des substances (Annexe no 2). En fonction du score individuel obtenu, une catégorisation permet d’orienter les patients vers une prise en charge adaptée.
Les personnes incluses sont tous les entrants dans une maison d’arrêt française, après qu’ils aient été informés et qu’ils aient accepté librement de répondre aux questions. Le questionnaire est administré par un médecin dans le cadre d’un entretien individuel, lors de la visite systématique à l’UCSA dont bénéficie chaque détenu lors de son entrée en détention. L’étude s’est faite sur trois périodes non consécutives de un mois chacune entre le 1er septembre 2010 et le 30 avril 2011.
Une analyse statistique a été réalisée à l’aide du logiciel Statistical Package for the Social Sciences (SPSS) v.11.0. Nous avons initialement réalisé une analyse descriptive. Les variables quantitatives sont exprimées en moyenne fi l’écart-type et les variables qualitatives en pourcentage avec leur intervalle de confiance à 95 %. Les comparaisons de moyenne sont réalisées à l’aide d’un testt de Student. Les comparaisons de proportion sont réalisées à l’aide d’un test du Chi2 ou d’un test exact de Fischer.
RÉSULATS (Tableau no 1)
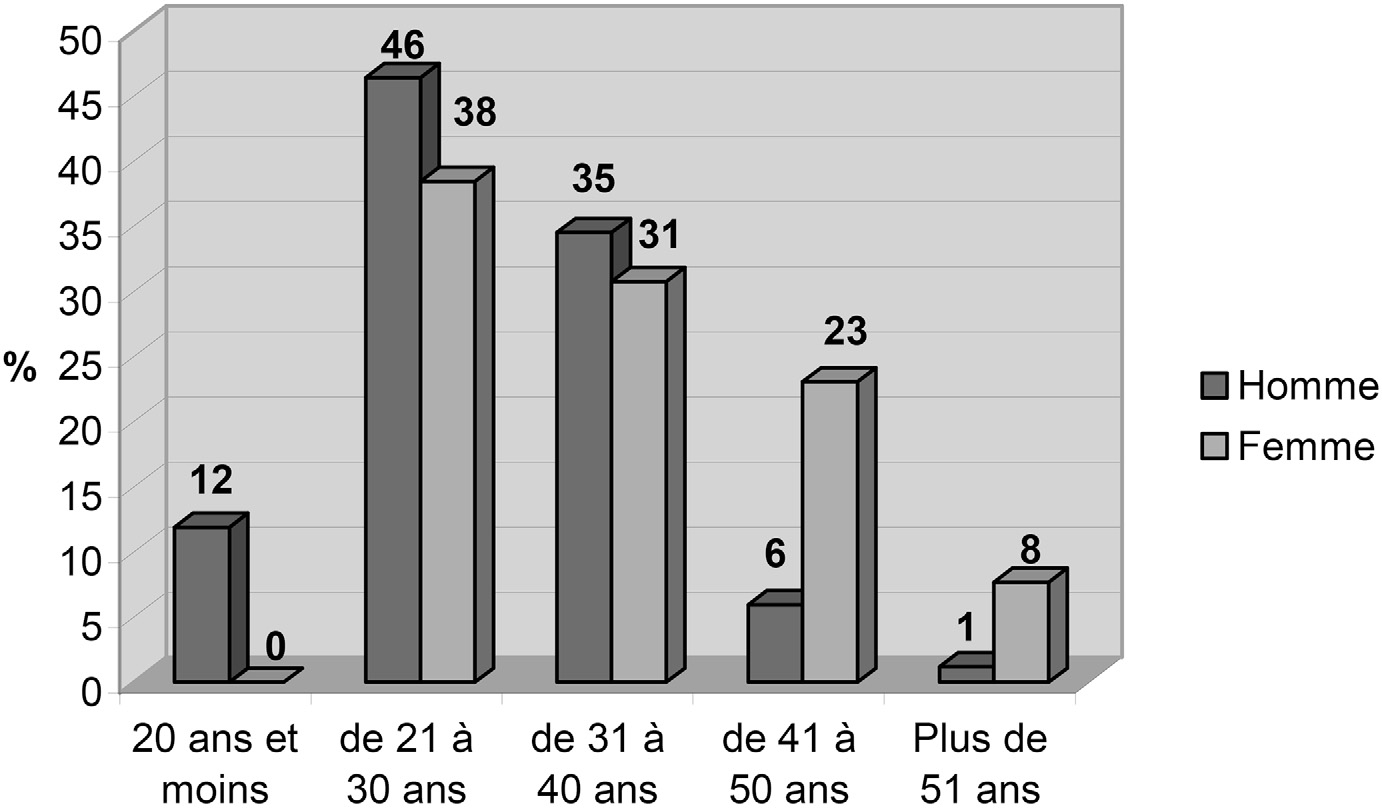
Au cours de la période d’étude 277 personnes ont consulté à l’UCSA pour une visite médicale d’entrée. Une seule personne a refusé de répondre aux questions concernant ses consommations. L’âge moyen est de 30 ans fi 8 ans, avec des extrêmes allant de 18 à 61 ans. Les hommes sont majoritaires (86 %) (Figure no 1).
Les expérimentations
L’expérimentation est définie comme le fait d’avoir déjà consommé au moins une fois une substance, que la consommation se soit poursuivie ou non. L’expérimentation de l’alcool est largement répandue (95 %), tout comme l’est celle du tabac (95 %). Viennent ensuite, le cannabis (69 %), les calmants et somnifères (39 %), la cocaïne (30 %) et les opiacés (29 %), les amphétamines (19 %), les hallucinogènes (18 %) et les solvants (4 %).
substances entes ff ér di les pour ts résulta Principaux — I.
Fig. 1. — Répartition de l’échantillon par âge et par sexe La fréquence de consommation
Concernant leurs consommations au cours des trois derniers mois avant l’incarcé- ration, le tabac est la substance la plus régulièrement consommée avec 81 % de consommateurs quotidiens, et 5 % occasionnels. Les 14 % restants n’en avaient pas consommé au cours des trois derniers mois.
L’alcool est consommé quotidiennement par 29 % des patients, de manière hebdomadaire par 30 % et une fois par mois ou moins pour 23 %. Les consommateurs quotidiens de cannabis sont 23 % et 24 % pour les occasionnels. Les opiacés sont consommés quotidiennement par 14 % des patients et occasionnellement par 5 %.
Les calmants et somnifères sont d’un usage journalier pour 13 %.
Les autres substances sont d’un usage moins fréquent. Seuls 2 % ont consommé chaque jour de la cocaïne au cours des 3 derniers mois et 8 % occasionnellement. La consommation est uniquement occasionnelle pour les amphétamines (6 %), les solvants (1 %) ou les hallucinogènes (4 %).
Les polyconsommations
La polyconsommation désigne le fait de consommer, avec une certaine fréquence, au moins deux substances psychoactives. Dans notre population, 84 % sont des polyconsommateurs. Le nombre moyen de substances consommées est de 3,2 (fi 1.4) et les extrêmes vont de deux à neuf substances.
La dépendance
Parmi les consommateurs de tabac, 81 % ressentent quotidiennement un fort désir ou un besoin irrésistible de fumer. Cette dépendance n’a que rarement de consé- quences sur les activités de ces personnes puisque 99 % n’ont jamais été empêchées de réaliser ce qui était normalement attendu d’elles.
Les autres substances psychoactives responsables d’un fort désir ou un besoin irrésistible quotidiennement sont les opiacés (71 %), les calmants et les somnifères (46 %), le cannabis (35 %), la cocaïne (17 %), l’alcool (15 %), et les amphétamines (9 %).
Dans les trois mois précédents l’incarcération, l’impossibilité d’accomplir une tâche normalement attendue est retrouvée quotidiennement ou quasi-quotidiennement, chez 29 % des consommateurs d’opiacées, 10 % des consommateurs de cannabis, 8 % des consommateurs d’alcool, 9 % des consommateurs d’amphétamines et 3 % des consommateurs de calmants et somnifères. Aucun patient ne déclare être empêché quotidiennement pour mener à bien ses activités en raison de sa consommation de cocaïne.
Les autres substances (solvants, hallucinogènes) ne sont pas responsables d’une sensation de manque quotidienne. Seuls les hallucinogènes (37 %) le sont occasionnellement. Aucune de ces substances n’est responsable de difficultés dans la réalisation des tâches que doivent mener les consommateurs.
Les conséquences sanitaires, socio-judicaires et financières
Dans le cadre du questionnaire ASSIST, les détenus sont interrogés sur la survenue de conséquences imputables aux consommations de substances addictives. Ces conséquences peuvent être des problèmes de santé (maladies, symptômes, recours aux soins, etc.), difficultés socio-économiques (difficultés financières en raison du coût de ou des addictions) ou judiciaires (condamnation, gardes à vue, etc.). Les substances responsables de problèmes de santé, de problèmes sociaux, judiciaires ou financiers sont les opiacés (65 % dont 50 % quotidiennement), la cocaïne (61 % dont 28 % quotidiennement), les amphétamines (36 % dont 18 % quotidiennement), le cannabis (35 % dont 18 % quotidiennement), l’alcool (35 % dont 16 % quotidiennement), les calmants ou les somnifères (26 % dont 13 % quotidiennement), et enfin le tabac (22 % dont 10 % quotidiennement).
Les tentatives pour limiter ou arrêter les consommations
Les patients qui ont déjà essayé sans succès de contrôler, diminuer ou arrêter leur consommation sont 65 % pour les opiacés (dont 35 % dans les trois derniers mois), 54 % pour le tabac (dont 9 % dans les trois derniers mois), 45 % pour les amphétamines (dont 36 % dans les trois derniers mois), 44 % pour la cocaïne (dont 28 % dans les trois derniers mois), 42 % pour le cannabis (dont 23 % dans les trois derniers mois), 35 % pour l’alcool (dont 19 % dans les trois derniers mois), 25 % pour les calmants ou les somnifères (dont 15 % dans les trois derniers mois).
L’indication d’une intervention brève
L’intervention brève peut être menée dès l’incarcération par un médecin formé à cette technique d’entretien qu’il intervienne dans le cadre du SMPR ou de L’UCSA.
Lors de la sortie, le suivi pourra être assuré par le CSAPA. L’interprétation des résultats du score ASSIST (annexe no 2) pour chacune des substances permet de recommander un traitement intensif addictologique, la prise en charge par intervention brève ou l’absence d’intervention nécessaire. Les résultats sont synthétisés dans le tableau no 2.
Tableau II. — Indication de prise en charge pour chacune des substances psychoactives en fonction du score ASSIST.
Absence
Intervention brève
Traitement plus d’intervention intensif
Tabac 2 % 92 % 6 % Alcool 57 % 25 % 18 % Cannabis 17 % 65 % 18 % Amphétamines 18 % 73 % 9 % Cocaïne 22 % 67 % 11 % Opiacés 6 % 56 % 38 % Calmants / somnifères 21 % 69 % 10 % Hallucinogènes 38 % 62 % 0 % Solvants 75 % 25 % 0 % DISCUSSION
Les résultats de cette étude mettent en évidence la prévalence importante des addictions en milieu pénitentiaire et la fréquence des prises en charge possibles par intervention brève selon le score ASSIST. Le manque de moyen pour la prise en charge alcoologique des détenus est un problème récurrent. L’offre de soins spécialisés en milieu pénitentiaire est réputée inférieure aux besoins. Dans ce contexte, l’avantage de proposer des prises en charge par intervention brève réside dans sa simplicité de mise en œuvre et la possibilité de l’intégrer dans les consultations médicales dispensées à l’UCSA. Les séances sont courtes, d’environ une quinzaine de minutes. Centrées sur le patient, ces interventions consistent en une méthode de communication directive qui a pour objectif le changement de comportement par « l’exploration et la résolution de l’ambivalence » [26]. Les interventions brèves se concentrent sur les moyens dont dispose la personne pour progresser.
Le professionnel (médecin psychiatre, médecin somaticien, psychologue) menant l’entretien aide la personne à faire émerger ses motivations extrinsèques ou intrinsèques (contraintes judiciaires, familiales, économiques, sociales, de santé, etc.). Il est ainsi mis en exergue les avantages du changement des pratiques et le désavantage du statu quo.
L’entretien dit motivationnel a fait ses preuves tant en termes d’efficacité pour accompagner le changement que pour sa facilité de mise en œuvre [27-31].
Dans les conditions d’incarcération, l’enjeu de cette prise en charge s’inscrit dans le projet de réinsertion. La sortie est donc une étape capitale qu’il faut préparer afin d’assurer un accompagnement avec des intervenants ambulatoires.
Le score ASSIST, développé par l’OMS à l’avantage de réaliser un repérage systématique des consommations de substances psychoactives. Ce repérage est encore trop souvent aléatoire dans les établissements pénitenciers et doit se développer. Les résultats de notre étude montrent que, pour la plupart des substances, la place des interventions brèves est importante. Les interventions brèves visent la réduction de la consommation de substances psychoactives. Son utilisation est aujourd’hui recommandée par les autorités sanitaires internationales et nationales dans de nombreux pays, en direction des consommateurs d’alcool non dépendants. En effet, cette technique a prouvé qu’elle était un moyen efficace, tant médical que financier, de diminuer les consommations à court et moyen terme en soins primaires [33, 34] comme dans les services d’urgences [35].
Cependant, dans le contexte pénitentiaire, il nous semble nécessaire de regarder les interventions brèves avec intérêt et prudence car cette population présente de nombreuses spécificités (polyconsommations, précarité, co-morbidités psychiatriques, etc.). Il paraît donc nécessaire d’évaluer plus précisément l’efficacité des interventions brèves pour ces différentes substances dans le cadre carcéral.
CONCLUSION
La prise en charge sanitaire dans les établissements pénitentiaires, participe à l’effectivité du droit fondamental à la protection de la santé. L’accès aux soins des personnes privées de liberté relève, de surcroît, des droits de l’homme. Une offre de soins adaptée a pour ambition de lutter contre les inégalités de santé [36].
Afin d’améliorer la prise en charge des détenus et mobiliser les soignants, un repérage systématique des consommations de substances psychoactives est nécessaire. Le questionnaire ASSIST peut être utile en vue de mettre en œuvre une prise en charge par interventions brèves. Dans un contexte de dépassement chronique des moyens, cette approche nous semble un moyen complémentaire aux soins spécialisés, pour répondre aux besoins de cette population.
BIBLIOGRAPHIE [1] Fazel S., Baillargeon J. — The health of prisoners.
Lancet , 2011 Mar. 12, 377 , 956-65.
[2] Fazel S., Danesh J. — Serious mental disorder in 23000 prisoners: a systematic review of 62 surveys. Lancet , 2002, 359, 545-550.
[3] Boys A., Farrell M., Bebbington P., Brugha T., Coid J., Jenkins R., Lewis G., Marsden J., Meltzer H., Singleton N., Taylor C. — Drug use and initiation in prison: results from a national prison survey in England and Wales. Addiction, 2002, 97 , 1551-60.
[4] Farrell M., Boys A., Bebbington P., Brugha T., Coid J., Jenkins R., Lewis G., Meltzer H., Marsden J., Singleton N., Taylor C. — Psychosis and drug dependence: results from a national survey of prisoners. Br. J. Psychiatry , 2002, 181 , 393-8.
[5] Gillepsie W. — A multilevel model of drug abuse inside prison . Prison J ., 2005, 85(2) , 223-46.
[6] Leukefeld C.G., Narevic E., Hiller M.L., Staton M., Logan T.K., Gillespie W., Wesbter J.M., Garrity T.F., Purvis R. — Alcohol and drug use among rural and urban incarcerated substance abusers. Int. J. Offender Ther. Comp. Criminol., 2002, 46, 715-28.
[7] Fazel S., Bains P., Doll H. — Substance abuse and dependence in prisoners: a systematic review. Addiction, 2006 , 101 , 181-91.
[8] Falissard B., Loze J.Y., Gasquet I., Duburc A., De Beaurepaire C., Fagnani F., Rouillon F. — Prevalence of mental disorders in French prisons for men. BMC Psychiatry, 2006 , 21 , 6, 33.
[9] Terra J.L. — Prévention du suicide des personnes détenues. Évaluation des actions mises en place, propositions pour développer un programme complet de prévention. La documentation française, Paris, Décembre 2003, 234 p.
[10] Michaud P., Pessione F. — Problèmes liés à l’alcool en détention chez les entrants dans les maisons d’arrêt. Rapport d’enquête. Paris : Ministère de la Justice et de la Santé, 1997.
[11] Farabee D., Prendergast M., Cartier J. — Alcohol & drug abuse: alcohol, the ‘‘ Un-Drug ’’.
Psychiatr. Serv., 2002, 53, 1375-6.
[12] Pérez-Diaz C., Huré M.S. — Violences physiques et sexuelles, alcool et santé mentale — Populations et traitements judiciaires. Observatoire français des drogues et des toxicomanies, Paris, 2006, 294 p.
[13] L. Bègue P., Arvers B., Subra V., Bricout C., Pérez-Diaz S., Roché J., Swendsen M. — Zorman. Alcool et agression. Étude évaluative sur les relations entre violence et alcool.
Direction générale de la santé Paris, 2008.
[14] Pérez-Diaz C. — Consommation et violence in INSERM expertise collective, Alcool. Consmmation, abus et dépendance, Paris, INSERM, 2003, 171-231.
[15] Pihl R.O., Sutton R. — Drugs and aggression readily mix ; so what now? Subst. Use Misuse.
2009, 44 , 1188-203.
[16] Martin S.E. — The links between alcohol, crime and the criminal justice system: explanations, evidence and interventions. Am. J. Addict , 2001 , 10, 136-58.
[17] Greenfeld L.A., Henneberg M.A. — Victim and offender self-reports of alcohol involvement in crime. Alcohol Res. Health , 2001, 25, 20-31.
[18] Lapham S. — Screening and brief intervention in the criminal justice system.
Alcohol Res.
Health , 2004-2005 , 28 , 85-93.
[19] Pihl R.O., Peterson J. — Drugs and aggression: correlations, crime and human manipulative studies and some proposed mechanisms. J. Psychiatry Neurosci ., 1995, 20 , 141-9.
[20] McClelland G.M., Teplin L.A. — Alcohol introxication and violent crime: implications for public health policy. Am. J. Addict , 2001, 10 Suppl ., 70-85.
[21] Tursz A. — Violence et santé. Rapport préparatoire au plan national. Ministère de la santé et des solidarités, Paris, 2005. La Documentation française, 256 p.
[22] Fatome T., Vernerey M., Lalande F., Valdes Boulouque M., Froment B. — L’organisation des soins aux détenus : rapport d’évaluation. Inspection générale des affaires sociales, Paris, juin 2001, 196 p.
[23] Obradovic I. — Addictions en milieu carcéral : enquête sur la prise en charge sanitaire et sociale des personnes détenues présentant une dépendance aux produits licites ou illicites ou ayant une consommation abusive. Observatoire français des drogues et des toxicomanies, Paris, décembre 2004, 100 p.
[24] Albrand L. — La prévention du suicide en milieu carcéral. La documentation française Paris, Avril 2009, 310 p.
[25] Who Assist Working Group. The Alcohol, Smoking and Substance Involvement Screening Test (ASSIST): development, reliability and feasibility. Addiction, 2002, 97 , 1183 — 94.
[26] Miller, William R., Yahne, Carolina E., Tonigan J., Scott. — Motivational interviewing in drug abuse services: A randomized trial. Journal of Consulting and Clinical Psychology , 2003, 71 , 754-763.
[27] Belkacem A., Benyamina A., Blecha L., Reynaud M., Lukasiewicz M. — ‘‘ L’entretien motivationnel. Evaluation de l’efficacité en addictologie ’’. Alcoologie et Addictologie. 2009, 31 (2), p. 129-140.
[28] Lécallier D., Michaud P. — ‘‘ L’entretien motivationnel, une évolution radicale de la relation thérapeutique ’’. Alcoologie et Addictologie . 2004, 26 (2), 129-134.
[29] West R., West A. — ‘‘ Théorie PRIME. Vers un modèle synthétique de la motivation et son application dans la compréhension des addictions ’’. Alcoologie et Addictologie . 2008, 30 (1), 37-47.
[30] Csillik A.S., Le Merdy T. — ‘‘ Type de motivation et engagement du processus motivationnel chez les personnes dépendantes ’’. Alcoologie et Addictologie . 2007, 29 (1), 9-15.
[31] Bonsack C., Montagrin Y., Favrod J., Gibellini S., Conus P. — Une intervention motivationnelle pour les consommateurs de cannabis souffrant de psychose. L’Encéphale , 2007 , 33 , 819-26.
[32] Heather N. — Development of Conutry-wide Strategies for implementing Early identification and Brief Intervention in Primary Health Care. Report on Phase IV.
[33] Gache P., Michaud P., Landry U., Accieto C., Arfaoui S., Wenger O. et al. — The alcohol use disorder identification test (AUDIT) as a screening tool for excessive drinking in primary care: reliability and validaty of a French version. Alcoholism: Clinical and experimental research , 2005, 29 , 2001-7.
[34] Dewost A.V., Michaud P., Arfaoui S., Gache P., Lancrenon S. — Fast Alcohol Consumption Evaluation: a screning instrument adapted for French general practitionners. Alcoholism:
Clinical and experimental research 2006, 30 , 1-7.
[35] Havard A., Shakeshaft A., Sanson-Fisher R. — Systematic review and meta-analyses of strategies targeting alcohol problems in emergency departments: interventions reduce alcoholrelated injuries. Addiction, 103 , 368-376.
[36] Commission nationale consultative des droits de l’homme. Sanctionner dans le respect des droits de l’homme. Les droits de l’homme dans la prison. La Documentation française, Paris, avril 2007, 200 p.
DISCUSSION
M. Roger NORDMANN
Je suis surpris de la faible prévalence de consommateurs quotidiens d’alcool (29 %) que vous avez relatée à l’entrée en maison d’arrêt. S’agit-il d’une caractéristique de la Picardie, cette prévalence me semblant beaucoup plus élevée dans d’autres régions, telles que la Bretagne ? De même, vous indiquez que les interventions brèves pourraient concerner 25 % des consommateurs d’alcool, chiffre très inférieur à celui des consommateurs d’autres substances psychoactives (de 56 à 92 %). Le séjour en maison d’arrêt ne devrait-il pas, cependant, être l’occasion d’intervenir par tous les moyens disponibles pour lutter contre le mésusage d’alcool, ceci, comme vous y insistez à si juste titre, en coordination avec le système de santé ambulatoire lors de la sortie du détenu ? D’autre part, dispose-t-on de données quantitatives fiables concernant la consommation de substances psychoactives pendant le séjour en maison d’arrêt ?
La Picardie se trouve dans les cinq premières régions les plus touchées par les pathologies liées à l’alcoolisme. Pourtant les chiffres de l’Atlas régional des consommations d’alcool 2005 montrent que la consommation quotidienne pour les hommes picards est de 19 % et de 5 % pour les femmes. La prévalence que nous constatons dans notre population est donc supérieure à la prévalence en population générale picarde. Nous pouvons en effet être surpris de prévalences si basses quand on connaît les conséquences sanitaires liées à l’alcool mais peut-être y a-t-il ici un biais. Le séjour en maison d’arrêt est une occasion à saisir pour lutter contre le mésusage d’alcool et des autres substances psycho-actives.
Cette prise en charge ne dure que le temps de l’incarcération, c’est pourquoi l’articulation avec le système de santé ambulatoire est primordiale. A notre connaissance, aucune donnée n’est disponible concernant la consommation de substances psychoactives en milieu carcéral.
M. Patrice QUENEAU
Dans ce contexte d’addiction, qu’en est-il de la consommation de psychotropes médicamenteux ? D’une part, des opioïdes pour lesquels vous avez indiqué la prise fréquente, provientelle d’opioïdes pris dans le cadre d’une reprise en charge médicale par des opioïdes de substitution ? Ces interventions brèves sont-elles, dans la pratique, des amorces possibles et fréquentes de mise en place de prise en charge psychothérapeutique et, pour revenir aux opioïdes, la possibilité de débuter des traitements de substitution ? Existe-t-il enfin un très important trafic de psychotropes en maison d’arrêt ?
Les données dont nous disposons concernant la consommation de psychotropes médicamenteux montrent que près de 40 % des détenus en ont déjà fait l’expérience. Cette consommation reste cependant peu courante puisqu’au cours des trois derniers mois avant leur incarcération, seuls 4 % en ont consommé une fois par mois ou moins. Deux consommateurs de psychotropes médicamenteux sur trois relèvent d’une intervention brève et 10 % d’une prise en charge spécialisée. Dans le cas de notre travail, la consommation d’opioïdes recouvrent la consommation de substances illégales mais également le mésusage de médicaments opioïdes. Les interventions brèves peuvent s’intégrer dans une consultation de médecine générale classique et permet de susciter la motivation du consommateur pour réduire sa consommation. Elles peuvent, bien sûr, être une amorce pour une prise en charge médicamenteuse si celle-ci s’avère nécessaire. A notre connaissance, aucune donnée n’est disponible concernant le trafic de psychotropes en maison d’arrêt. Il est donc délicat de quantifier ce phénomène qui, pourtant, est une réalité qu’il faut prendre en compte dans le cadre de notre prise en charge médicale.
Mme Monique ADOLPHE
Pensez-vous que les interventions brèves puissent résoudre le problème de la présence de drogues diverses dans les maisons d’arrêt qui réensemencent constamment les détenus ?
Dire que les interventions brèves pourraient résoudre le problème de la présence de drogues diverses dans les maisons d’arrêt serait certainement présomptueux et utopiste.
Elles sont un moyen d’action, accessibles à tous professionnels de santé, pour aborder dans le cadre de la consultation le sujet des consommations de substances psychoactives.
En axant sur les conséquences néfastes sur le plan sanitaire, social et judiciaire, c’est un levier pour valoriser l’intérêt à réduire voir arrêter la consommation, et renforcer ainsi la motivation. La circulation de drogues dans les maisons d’arrêt est en effet un problème contre lequel il faut lutter en parallèle.
M. René MORNEX
Bénéficiez-vous d’un soutien de l’administration pénitentiaire ? Il me paraît difficile de demander à un fumeur de mettre un terme à son addiction dans une cellule ou un ou plusieurs occupants continuent à fumer ?
Les relations que nous entretenons avec notre administration pénitentiaire nous permettent d’avoir des échanges constructifs afin de nous aider dans nos prises en charges médicales. Quand un détenu décide d’arrêter de fumer, les médecins l’invitent à en discuter avec ses codétenus pour qu’ils arrêtent ensemble de fumer. A défaut, le détenu qui souhaite arrêter de fumer est transféré dans une cellule avec des codétenus nonfumeurs. De plus lorsqu’un détenu arrête de fumer, il s’engage également à arrêter de cantiner pour le tabac.
M. Bernard HILLEMAND
À la sortie, des structures non spécifiquement médicales, mais groupant entre autres aide psychologique et environnement social, faisant dans la mesure du possible écran à l’ancien entourage, bref des sortes d’écluses entre la détention et la reprise de rôle dans la société, ne seraient-elles pas indispensables pour donner toute leur valeur aux interventions brèves et donc leur être systématiquement couplées ? Le système de cantinage où les détenus non alcoolo-dépendants accumulaient leur ration de vin pour la donner aux dépendants existe toujours. Ne serait-il pas préférable de parler de consommation à risque que de consommation excessive, la première formule intégrant non seulement la quantité mais aussi la vulnérabilité du terrain ?
En effet, la sortie est un moment de fragilité où toutes les initiatives qui ont pu être initiées lors de l’incarcération risquent d’être réduites à néant. S’il faut reconnaître le travail exceptionnel dans des conditions difficiles des structures existantes, on ne peut que constater que le dispositif d’accompagnement pourrait être amélioré. Nous rejoignons tout-à-fait votre analyse sur l’utilisation des termes « consommation à risque » plutôt que de « consommation excessive ».
M. Jacques-Louis BINET
Pouvez-vous nous préciser la méthode utilisée pour cette enquête : s’agit-il d’un interrogatoire unique ou répété au cours du séjour en maison d’arrêt ? Combien de temps reste-t-on dans une maison d’arrêt ?
Ce questionnaire a été proposé une seule fois aux détenus lors de leur visite médicale d’entrée en maison d’arrêt, afin de faire le bilan de leurs consommations et de mettre en place une prise en charge adaptée. Généralement, les peines en maison d’arrêt sont courtes et n’excédent habituellement pas un an.
ANNEXES
ANNEXE no 1 : Questionnaire Alcohol, Smoking and Substance Involvement Screening Test (ASSIST).
Question 1
Parmi les substances suivantes, lesquelles avez-vous déjà consommées au cours de votre vie ? NON OUI a. Tabac (cigarette, cigare, pipe, narguilé, tabac à chiquer, etc.) 0 3 b. Boissons alcooliques (bière, alcopop, vins, spiritueux, etc.) 0 3 c. Cannabis (marijuana, joint, herbe, hash, etc.) 0 3 d. Cocaïne (coke, crack, etc.) 0 3 e. Stimulants de type amphétamine (speed, pilules thaï, pilules coupe faim, ecstasy, etc.) 0 3 f. Solvants (colle, essence, diluant, etc.) 0 3 g. Calmants ou somnifères (Valium_, Seresta_, Dormicum_, Rohypnol_, Stilnox_, etc.) 0 3 h. Hallucinogènes (LSD, champignons, PCP, etc.) 0 3 i. Opiacés (héroïne, morphine, méthadone, codéine, buprénorphine, etc.) 0 3 j. Autres — spécifiez:
0 3 Si toutes les réponses sont négatives : demandez : « Même lorsque vous étiez à l’école ? »
Si « non » à tous les items : arrêtez l’entretien Si « oui » à l’un ou plusieurs de ces items : posez la Question 2 concernant ces substances.
Question 2
Si « jamais » à tous les items de la Question 2 : passez à la Question 6.
Si une ou plusieurs substances de la Question 2 ont été utilisées au cours des 3 derniers mois, continuez avec les questions 3, 4 et 5 pour chaque substance consommée.
Question 3
Question 5
Posez les Questions 6 et 7 concernant toutes les substances déjà consommées au cours de la vie (à savoir toutes celles avec réponse positive à la question 1)
Question 7
Question 8
Non, jamais
Oui, au cours Oui, mais pas des 3 derniers au cours des 3 mois derniers mois.
Avez-vous déjà pris de la drogue en injection ?
0 2 1 (USAGE NON MEDICAL SEULEMENT) NOTE IMPORTANTE Demandez aux patients qui se sont injecté des drogues durant les 3 derniers mois quelle a été la fréquence d’injection durant cette période , afin d’évaluer le niveau de risque et de déterminer les priorités d’intervention.
ANNEXE no 2 : Interprétation du score ASSIST.
Comment calculer un score pour une substance spécifique ?
Pour chaque substance (désignée de a. à j.) additionnez les scores obtenus pour les Questions 2 à 7.
N’incluez pas le résultat de la Question 1 ou de la Question 8 dans ce score.
Par exemple, un score pour le cannabis serait calculé ainsi :
Q2c+Q3c+Q4c+Q5c+Q6c+Q7c Notez que la question 5 sur le tabac n’est pas codée et est calculée ainsi :
Q2a+Q3a+Q4a+Q6a+Q7a.
L’INTERVENTION RECOMMANDEE SE BASE SUR LE SCORE « SUBSTANCE SPECIFIQUE ».
Score Pas Intervention Traitement plus « substance d’intervention brève intensif*
spécifique » relevé a. Tabac 0-3 4-26 J27 b. Alcool 0-10 11-26 J27 c. Cannabis 0-3 4-26 J27 d. Cocaïne 0-3 4-26 J27 e. Amphétamine 0-3 4-26 J27 f. Solvants 0-3 4-26 J27 g. Calmants 0-3 4-26 J27 h. Hallucinogènes 0-3 4-26 J27 i. Opiacés 0-3 4-26 J27 j. Autres drogues 0-3 4-26 J27
Bull. Acad. Natle Méd., 2012, 196, no 2, 497-514, séance du 28 février 2012